近期,2020 年欧洲肿瘤内科学会(ESMO)年会以线上的形式盛大召开。KEYNOTE-024 研究的 5 年总生存(OS)数据以 LBA(Late-breaking abstract)形式重磅发布。这项对比帕博利珠单抗单药和铂类为基础化疗一线治疗 PD-L1 TPS ≥ 50% 的转移性非小细胞肺癌(NSCLC)的研究于 2016 年首次登上 ESMO 舞台,研究结果同步在线发表于《新英格兰医学杂志》(N Engl J Med),吹响了免疫治疗进军 NSCLC 一线治疗的号角,开创了 NSCLC 免疫治疗新格局。
如今,再次登上 ESMO 舞台的 KEYNOTE-024 研究 5 年 OS 结果振奋人心,31.9% 的 5 年 OS 率和 26.3 个月的中位 OS 力证免疫治疗对 PD-L1 TPS ≥ 50% NSCLC 患者的疗效。为此,特邀广东省人民医院、广东省肺癌研究所吴一龙教授,解读研究结果,阐述 NSCLC 领域治疗格局,展望未来精准诊疗方向。
KEYNOTE-024 研究概况
研究设计
KEYNOTE-024 研究旨在评估帕博利珠单抗对比研究者选择的含铂化疗治疗 PD-L1 TPS ≥ 50%、无表皮生长因子受体(EGFR)、间变性淋巴瘤激酶(ALK)驱动基因突变的晚期 NSCLC 初治患者的有效性与安全性。研究纳入了 16 个国家的 305 例患者,1:1 随机分为帕博利珠单抗单药治疗组(200 mg Q3W)及化疗组。化疗组患者疾病进展后可交叉至帕博利珠单抗治疗组。研究的主要终点为无进展生存(PFS),次要终点为 OS、客观缓解率(ORR)及安全性。
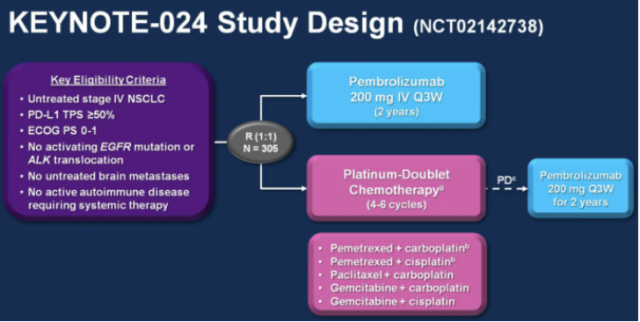
图 1 研究设计
研究结果
截至 2020 年 6 月 1 日,经过 5 年长期随访,帕博利珠单抗较化疗仍然体现出更好的 OS 和更持久的获益。尽管化疗组中近 66% 的患者接受后续 PD-1/PD-L1 抑制剂治疗(化疗组 55% 的患者交叉至帕博利珠单抗治疗),帕博利珠单抗组 5 年 OS 率较化疗组提升近一倍(31.9% 对 16.3%),中位 OS 分别为 26.3(28.3-40.4)个月对 13.4(9.4-18.3)个月,HR 0.62(95% CI,0.48-0.81)。3 年 PFS 率更是化疗组的 5 倍(22.8% 对 4.1%),中位 PFS 分别为 7.7(6.1-10.2)个月对 5.5(4.2-6.2)个月,HR 0.50(95% CI,0.39-0.65)。帕博利珠单抗单药组中,39 例患者完成了 2 年 35 周期的治疗,其 ORR 高达 82%[32/81,4 例完全缓解(CR),28 例部分缓解(PR)],3 年 OS 率高达 81%。同时治疗相关不良反应帕博利珠单抗组明显低于化疗组(76.6% 对 90%),经过长期随访并未发现新的不良反应。
研究结论
KEYNOTE-024 是第一个报道晚期 NSCLC 一线免疫治疗 5 年疗效的 III 期研究,经过 5 年随访继续支持了帕博利珠单抗是 PD-L1 TPS ≥ 50% 晚期 NSCLC 患者的有效一线治疗方案。
吴一龙教授点评
免疫治疗已取代化疗,成为晚期 NSCLC 治疗的基石。未来,联合生物标志物的探索,新型药物的研发将进一步改善肺癌患者的预后。
Q1:KEYNOTE-024 作为免疫治疗进军 NSCLC 一线治疗的里程碑,从 2016 年 ESMO 初次报道到 2020 年 ESMO 公布 5 年生存数据,KEYNOTE-024 研究有什么意义?过去 4 年间以 KEYNOTE-024 为代表的免疫治疗是如何改变 NSCLC 治疗格局的?
吴一龙教授:8 月 13 日,N Engl J Med 发表了一篇题为「The Effect of Advances in Lung-Cancer Treatment on Population Mortality」的重磅文章,研究者基于 SEER 数据库 2001 年 ~2016 年的数据,通过分析肺癌患者的死亡率推算其生存率。结果发现,自 2013 年 NSCLC 患者的年死亡率下降,年生存率升高。分析原因研究者提出了两个观点,首先,靶向药物于 2013 年在美国获批用于临床实践,这是导致 NSCLC 患者生存率变化的重要原因;第二,因为 2015 年免疫治疗逐步迈入肺癌治疗领域,研究者预测,在未来 5 年,肺癌患者的生存率将进一步提高,死亡率将进一步下降。
那么,这一预测是否准确?我们从宏观统计数据具体到临床研究。本届 ESMO 年会上,作为 LBA51 的 KEYNOTE-024 研究公布了 5 年 OS 结果,非常令人惊喜。结果显示,帕博利珠单抗单药治疗组 5 年 OS 率较化疗组提升近一倍(31.9% 对 16.3%),中位 OS 分别为 26.3 个月和 13.4 个月,也提高了一倍。无论是中位 OS 还是总 OS 率的数据,均毫无疑问、确确实实地证明了免疫治疗显著提高了 NSCLC 患者的生存。这一研究结果的发布也佐证了上述 N Engl J Med 研究中,研究者对肺癌治疗格局的预测是非常准确的,免疫治疗改变了整个 NSCLC 和小细胞肺癌(SCLC)患者的整体生存状态。
KEYNOTE-024 研究对于临床实践的意义在于,首先,它是首个单药治疗改变晚期 NSCLC 患者的总生存研究。既往对于这部分患者多采用双药化疗方案,甚至是联合贝伐珠单抗的三药联合方案,但均未能实现 KEYNOTE-024 研究类似的总生存获益。作为领域内首个报道单药 5 年 OS 的研究,这是一个非常了不起的成就。第二,研究中帕博利珠单抗组患者不使用化疗,终于让我们这一代肺癌医务工作者免化疗的梦想成为了现实。由此可见,KEYNOTE-024 研究彻底改变了 NSCLC 治疗格局,其重要意义不言而喻。
Q2 :从 KEYNOTE-024 获批 NSCLC 一线,到如今众多研究百花齐放,免疫治疗较既往的治疗模式有哪些优势,哪些人群更可能实现长生存的愿望?
吴一龙教授:较既往的治疗模式,免疫治疗主要有以下两大特点,首先,不同于靶向治疗,免疫治疗更具有普适性,作为近年来的研究热点,其在多种肿瘤中均被证实有效,这意味着免疫治疗的获益人群更多,更广泛。第二,正如前文所述,免疫治疗在 NSCLC 领域的不断深入,无论是 KEYNOTE-024 研究还是由我国学者牵头的 KEYNOTE-042 研究均证实了,在晚期 NSCLC 的一线治疗中去化疗的可能。多年来化疗在肺癌治疗中的基石地位受到动摇,而更多免疫联合治疗的探索,再次证实了免疫单药或是联合治疗的重要地位,现已成为肺癌治疗新格局下的新基石。
分析哪些人群更可能实现长生存,结合 KEYNOTE-024 研究结果,我们可以看到,如果患者在治疗初期可达到 CR 或 PR,继续长期的维持治疗,如 2 年的治疗,结果显示,这部分患者的 ORR 高达 82%,3 年 OS 率高达 81%。目前,我们仅能观察到长生存这一现象,因此,如何预测患者对免疫治疗的初始反应,是否可达到 CR 或 PR 可能是更重要的。
Q3:目前免疫治疗有哪些不足,您对免疫治疗有哪些期待?
吴一龙教授:我们欣喜地看到免疫治疗在肺癌领域的亮眼表现,未来需在以下两方面继续探索。第一是生物标志物研究,尽管 KEYNOTE-024 研究证实了 PD-L1 高表达人群可从免疫单药治疗获益,但是这部分人群在 NSCLC 总人群的占比较低,如何扩大免疫治疗获益人群、获得更长久的生存期是未来研究的重点方向。KEYNOTE 系列研究在肿瘤标志物的探索中处于领先地位,KEYNOTE-024、KEYNOTE-042、KEYNOTE-010 等系列研究已将 PD-L1 是免疫治疗重要的生物标志物这一理念深植人心,当前亦开展了诸如 KRAS 等基因的生物标志物研究。今年 ESMO 和即将召开的世界肺癌大会(WCLC)报道显示,KEYNOTE 系列研究探索发现,单个基因不能取代 PD-L1 的生物标志物预测价值。我认为,未来应综合基因检测和 PD-L1 表达,即联合肿瘤和免疫因素,综合制定更完善的生物标志物。
第二,免疫治疗应探索更多新型的联合治疗策略,除了有单药 KEYNOTE-024(PD-L1 ≥ 50%)、KEYNOTE-042(PD-L1 ≥ 1%)研究,还有大家熟悉的 KEYNOTE-189、KEYNOTE-407 研究已探索了免疫联合化疗的应用,并取得了好的疗效。未来应开展 beyond PD-1/PD-L1 研究,拓展思路,与新的药物进行联合。一方面可尝试联合可激动细胞免疫功能的药物,今年的美国临床肿瘤学会(ASCO) 和 ESMO 年会已有初步结果的报道,显示了这些联合方案的潜在价值。另一方面,我认为两种新型的药物可能在免疫治疗中发挥效应,即双特异性抗体和 ADC 抗体耦连药物。前者可将 PD-1 联合其他激动剂形成双特异性抗体;后者可与化疗联合,形成 PD-1 和化疗的耦连物。我相信,随着对免疫治疗机制的认知越发清晰,免疫治疗的道路也会越发开阔,患者的预后也将更加美好。
